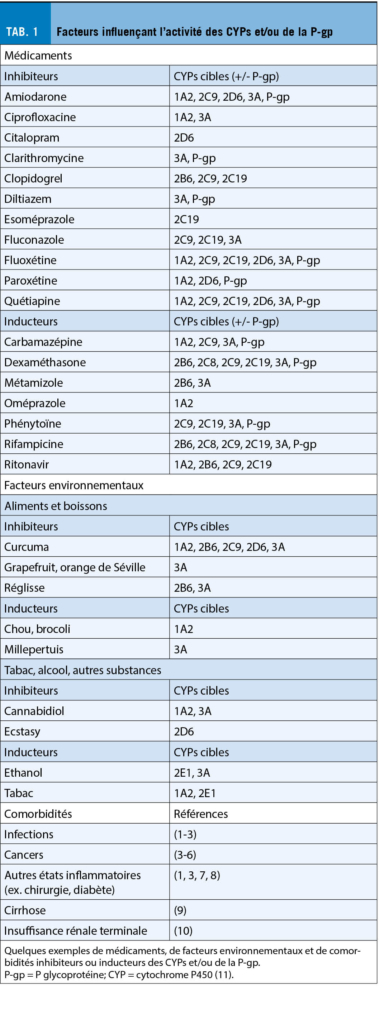
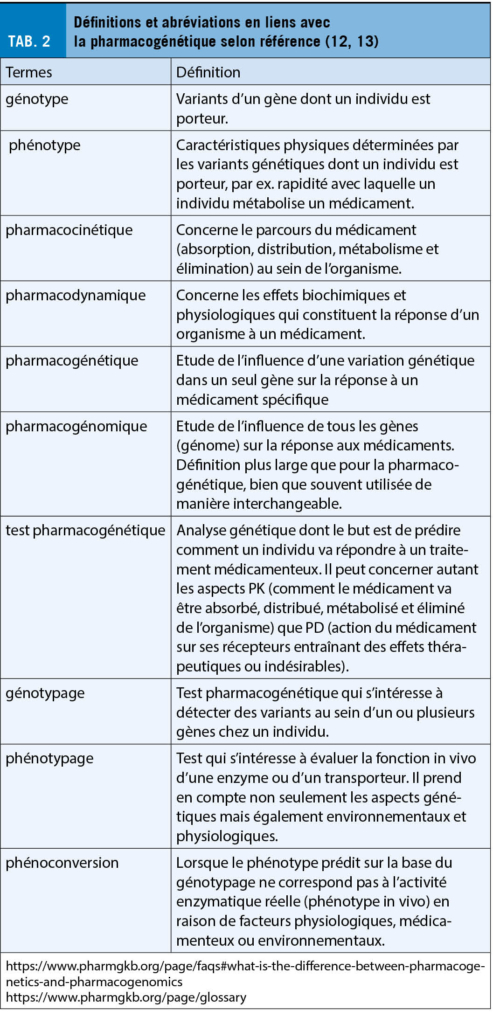
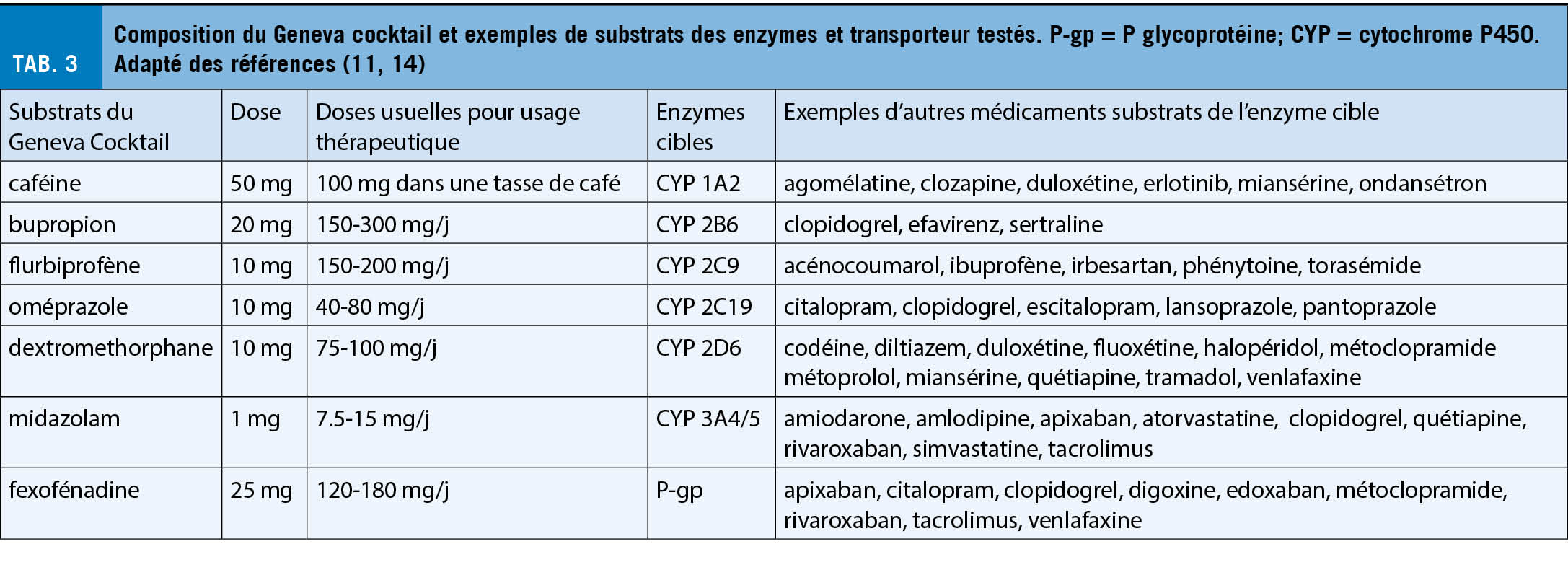
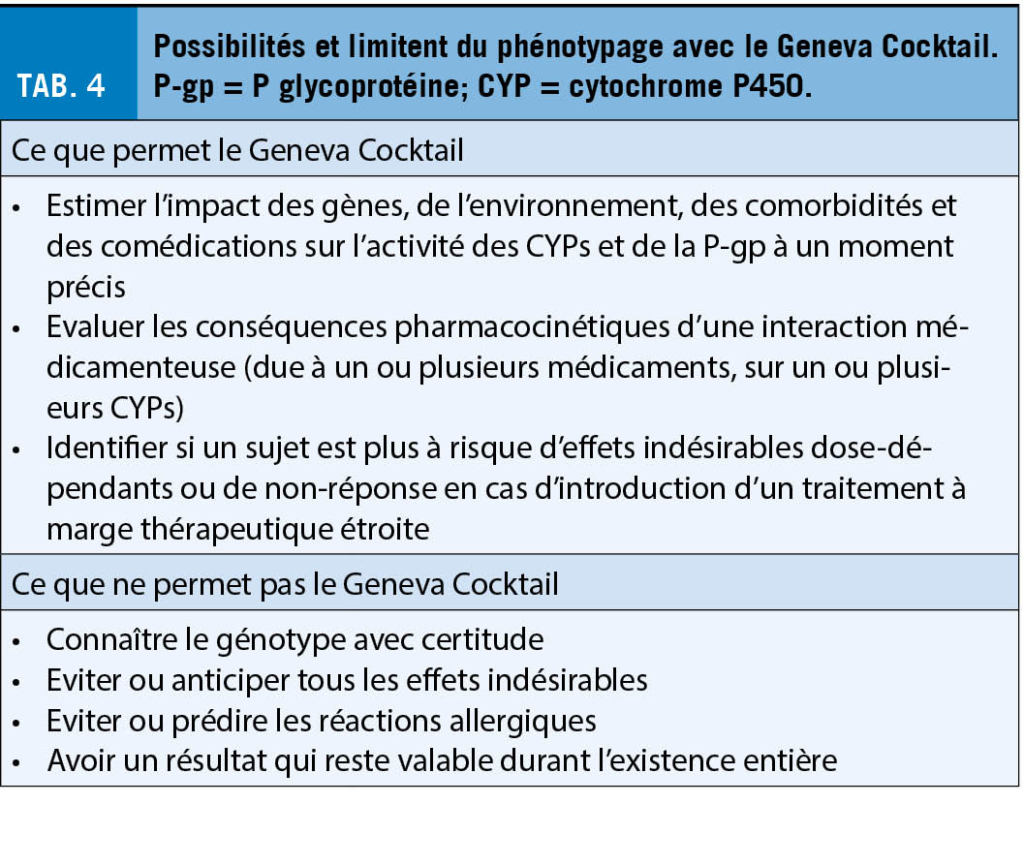
Le terme « maladie artérielle périphérique » décrit un processus et sa localisation, rien d’ autre ! Il ne s’ agit pas d’ une entité nosologique. Dans plus de 90% des cas, il s’ agit d’ une artériosclérose oblitérante. La maladie artérielle périphérique chronique (all: periphere arterielle Verschlusskrankheit, PAVK ; f : artériopathie oblitérante des membres inférieurs, AOMI) est donc la pointe de l’ iceberg d’ une maladie systémique. Elle doit être évaluée et traitée en conséquence : « Act local, think global ». L’ aspect global concerne la gestion des facteurs de risque, les autres sites de manifestation de l’ artériosclérose oblitérante (maladie cérébrovasculaire occlusive, maladie coronarienne, maladie rénovasculaire et mésentérique oblitérantes), ainsi que l’ éventuelle forme dilatante de l’ artériosclérose, c’ est-à-dire les anévrismes. Cette dernière est malheureusement trop souvent oubliée, avec des conséquences potentiellement fatales. L’ évaluation et le traitement de l’ AOMI signifie une médecine globale dans le meilleur sens du terme.
Peripheral arterial disease describes nothing more than a process and its localization. It is not a disease entity. In more than 90%, it is caused by obliterating arteriosclerosis. Chronic peripheral arterial occlusive disease is thus the tip of the iceberg of a systemic disease. It must be assessed and treated accordingly: «Act local, think global». The global aspect concerns risk factor management, the other manifestation sites of obliterating arteriosclerosis (cerebrovascular occlusive disease, coronary artery disease, renovascular and mesenteric occlusive disease, erectile dysfunction) as well as the possible concomitant dilated play form of arteriosclerosis, i.e. the aneurysms. Unfortunately, the latter is all too often forgotten, with potentially fatal consequences. Assessment and treatment of peripheral arterial disease means holistic medicine at its best.
Key Words: Peripheral arterial disease, Arteriosclerosis obliterans, Systemic disease, Aneurysm
Depuis 2 à 3 mois, Max Muster, 74 ans, présente une claudication du mollet unilatérale après une distance de marche (de plain-pied, à un rythme normal) de 300 à 400 mètres. A l’ arrêt, la douleur disparaît après peu de temps, soit 1 à 2 minutes. En montant ou en portant une charge, c’ est-à-dire en cas d’ effort accru, les troubles sont accentués, tandis qu’ ils sont moindres, voire inexistants, en descente. Les intervalles sans douleur à la reprise de la marche sont relativement constants pour une charge identique et ils ne dépendent pas vraiment de la forme du jour.
Il n’ y a guère d’ anamnèse plus typique en médecine que celle de la claudication ou « maladie du lèche-vitrine ». Toutefois, la symptomatologie n’ est pas toujours comme dans le manuel, de sorte qu’ elle doit parfois être cernée par des questions ciblées.
Diagnostic différentiel
La claudication n’ est cependant pas synonyme d’AOMI. Monsieur Muster ne présente donc pas d’emblée un problème artériel. La claudication spinale peut provoquer des symptômes très similaires. Il n’ est pas rare que seules de subtiles différences dans l’ anamnèse permettent de les distinguer. Le patient souffrant d’ une sténose du canal rachidien présente souvent des douleurs en montant ou en descendant. Il a tendance à ne pas simplement s’ arrêter, mais s’ accroupit, se penche ou s’ assoit au moins sur un banc afin d’ élargir le canal rachidien. De même, les douleurs ne disparaissent généralement pas aussi rapidement à l’ arrêt, les intervalles sans douleur sont souvent variables et dépendent de la forme du jour. La claudication veineuse (plutôt rare) se comporte de la même manière. En raison d’ une obstruction de l’ écoulement veineux, par ex. dans la région des veines pelviennes, une sensation de tension en partie intense se produit, qui, à l’ arrêt de l’ effort, a tendance à durer plus longtemps que la claudication artérielle. Souvent, ces patients ressentent le besoin de s’ allonger et de surélever leurs jambes.
Max Muster n’ indique aucun symptôme faisant suspecter une claudication non vasculaire, de sorte que l’ on peut supposer, sur la base de l’ anamnèse, qu’ il s’ agit d’ une maladie artérielle oblitérante périphérique (AOMI).
Classification
Sous nos latitudes, c’ est plutôt la classification selon Fontaine qui est utilisée, dans les pays anglo-saxons celle selon Rutherford. Dans la pratique, la distinction entre claudication et ischémie critique (douleurs au repos ou nécrose) est toutefois d’ importance majeure. Dans le premier cas, il s’ agit de qualité de vie locale, dans le second de la préservation de l’ intégrité de toute une extrémité.
Causes
L’ AOMI est due dans bien plus de 90 % due à une artériosclérose (1). Des causes plus rares sont des pathologies telles que des vasculites (p. ex. la thromboangéite oblitérante), la dégénérescence kystique de l’ adventice, les lésions vasculaires traumatiques ou la dysplasie fibromusculaire. Ces questions, ainsi que les causes possibles d’ une ischémie aiguë des membres ne seront pas abordées plus avant dans cet article.
Épidémiologie
Max Muster n’ est pas seul. Les maladies cardio-vasculaires sont toujours la première cause de mortalité en Suisse et dans le monde (2). À partir de 70 ans, 15 à 20 % de la population présentent une AOMI. Toutefois, seul un tiers d’ entre eux environ devient symptomatique et les hommes sont touchés environ 4 fois plus que les femmes (3).
Facteurs de risque
Les deux facteurs de risque les plus importants, mais aussi les plus difficiles à traiter, sont souvent oubliés. Il s’ agit de l’ âge et de la génétique. Les catalyseurs traitables du processus d’ athérosclérose sont bien entendu l’ abus de nicotine, l’ hypertension artérielle, l’ hyperlipidémie, le diabète sucré et l’ hyperuricémie. L’ abus de nicotine est à cet égard un accélérateur particulièrement agressif de l’ AOMI (alors qu’ il s’ agit de l’ hypertension pour la maladie cérébrovasculaire et de l’ hyperlipidémie pour la maladie coronarienne).
Diagnostic
Le principal outil de diagnostic a déjà été mentionné. C’ est l’ anamnèse ! Celle-ci permet, comme décrit plus haut, de poser les jalons du diagnostic différentiel avec une claudication non vasculaire. Elle permet également d’ établir un premier diagnostic de localisation. Les douleurs apparaissent en effet toujours un étage en dessous de la localisation de l’ obstruction. Ainsi, les patients souffrant d’une obstruction dans la région du bassin présentent une claudication de la cuisse, ceux avec une obstruction de l’artère fémorale une claudication du mollet et ceux avec une obstruction au niveau du mollet, une claudication de la plante des pieds. La claudication fessière survient en cas d’ obstruction de l’ aorte, de l’ artère iliaque commune ou de l’ artère iliaque interne. Les étapes diagnostiques suivantes comprennent une mesure aux deux bras de la pression artérielle (obstruction au niveau des membres supérieurs ?), la palpation du pouls et l’ auscultation (souffle vasculaire). Si la détermination de l’ indice cheville-bras (« ankle-brachial-index » ; ABI en anglais ) est encore possible au cabinet du généraliste, les autres examens sont généralement effectués par le spécialiste (l’ oscillographie,l’ ergométrie sur tapis roulant, la rhéographie par réflexion lumineuse, l’ oxymétrie percutanée et surtout l’ échographie au Doppler couleur). Actuellement, l’ angiographie par tomodensitométrie (angio-CT) et l’ angiographie par résonance magnétique (angio-IRM) se pratiquent de moins en moins, en particulier lorsqu’ un traitement par cathéter est prévu. Dans ce cas, l’ imagerie supplémentaire est réalisée en salle de radiologie interventionnelle (angiographie par soustraction numérique) pendant l’ ATP (ATP = angioplastie transluminale percutanée). Ainsi, les effets secondaires potentiels des angio-CT voire angio-IRM peuvent être minimisés (l’ exposition aux rayonnements ; les effets secondaires des produits de contraste : réaction allergique, néphrotoxicité pour l’ angio-CT, fibrose systémique dite néphrogénique pour l’ angio-IRM). A relever dans l’ intérêt du patient certainement aussi qu’ une angiographie en prévoyant une PTA, effectuée par le spécialiste, utilise nettement moins de produit de contraste qu’une angiographie en cardiologie par exemple (généralement moins de 50 ml).
La pointe de l’ iceberg
Monsieur Muster n’ a pas seulement un problème local. Monsieur Muster a une affection systémique. L’ AOMI n’ est donc qu’ une maladie indicative. Par conséquent, les autres sites de manifestation de l’ artériosclérose oblitérante ne doivent pas être oubliés : La maladie cérébrovasculaire oblitérante, la maladie coronarienne, la maladie réno-vasculaire oblitérante, la maladie mésentérique oblitérante, la dysfonction érectile. On oublie en outre souvent que l’ artériosclérose est une maladie qui connaît en plus de la forme oblitérante une forme dilatante et qu’ il n’est pas rare qu’ elles soient combinées. L’ exclusion, en particulier d’un anévrisme de l’ aorte abdominale ou d’un anévrisme thoracique, est absolument nécessaire, ceci d’ autant plus que cette épée de Damoclès sait bien se dissimuler par l’ absence de symptômes et qu’elle est facilement décelable par une échographie simple, courte et non-invasive.
Pronostic
Quel est le risque pour Max Muster ? Le risque que la distance de marche sans douleur diminue au fil du temps jusqu’ à la douleur au repos et la nécrose est de 25 à 30%. Le risque à 10 ans d’ une amputation majeure est de 2-3%. Si Monsieur Muster souffrait déjà d’ une ischémie critique des extrémités, le risque à 1 an serait déjà d’ environ 25% (4, 5).
Le risque d’ événement cardiovasculaire majeur (infarctus du myocarde, accident vasculaire cérébral) de M. Muster est de 13% (contre 5% pour une population de référence sur la même période) (6). Par tous les moyens, et c’ est là une des choses les plus importantes pour ces personnes, le patient doit être préservé d’ un AVC (accident vasculaire cérébral) ou d’ un infarctus du myocarde. C’ est pourquoi je conseille toujours une échographie au Doppler couleur des vaisseaux cérébraux extracrâniens et un bilan cardiologique.
Thérapie (« act local, think global »)
En principe, trois voies thérapeutiques s’ offrent à M. Muster : Une approche conservatrice, la technique du cathéter (ATP) ou la chirurgie vasculaire. Encore une fois, il s’ agit d’ une intervention visant à améliorer la qualité de vie, donc d’ une intervention facultative (« on peut »); ceci par opposition au traitement obligatoire en cas d’ ischémie critique (« on doit »). Bien que les résultats à long terme en ce qui concerne la fonction et la qualité de vie ne semblent pas significativement différents entre le traitement par cathéter et l’ en-traînement à la marche supervisé, on a tendance, dans notre société de consommation, à privilégier la thérapie par cathéter en tant que traitement de première intention, car le besoin d’ un soulagement rapide des symptômes prime souvant et la combinaison de l’ ATP avec l’ entraînement à la marche donne de meilleurs résultats à long terme que l’ entraînement à la marche seule.
Chez M. Muster, une angiographie pendant le cathéterisme en vue d’ une ATP va donc généralement être réalisée et l’ obstruction traitée par ballonnet seul ou par ballonnet et stent. Le ballonnet et le stent peuvent être recouverts de médicaments, ce qui donne de meilleurs résultats à long terme, mais à un coût plus élevé. Les moyens supplémentaires pendant l’ intervention peuvent être des cathéters de thrombectomie ou d’ endartériectomie, surtout en cas de lésions complexes ou longues. Si la tentative de traitement par cathéter échoue, une procédure de chirurgie vasculaire à ciel ouvert (endartériectomie ; chirurgie de pontage) peut toujours être envisagée. Mais en cas de claudication, en raison du petit calibre du vaisseau sur le site de l’ intervention, et ceci contrairement à l’ ischémie critique, il faut faire preuve d’encore plus de retenue qu’en cas d’intervention par cathéter.
Mais une importance capitale revient à la thérapie systémique du patient ciblant l’ ensemble de l’ arbre vasculaire. Le traitement antiagrégant plaquettaire à vie en cas d’AOMI est désormais reconnu. L’ acide acétylsalicylique 100 mg/die est le traitement le plus répandu chez nous, quoi que 75 mg/die suffiraient probablement. Une alternative est le clopidogrel 75 mg/die, qui semble même être un peu plus efficace chez les patients souffrant d’AOMI (7). Une anticoagulation orale n’ est justifiée que lorsqu’ il existe une autre indication (p. ex. une fibrillation auriculaire, une pathologie thromboembolique) (8). La combinaison d’ acide acétylsalicylique 100 mg/die avec rivaroxaban 2 x 2,5 mg/die représente depuis peu un élargissement de l’ arsenal thérapeutique chez les patients à haut risque d’ artériosclérose (9, 10).
Enfin – last but not least –, le traitement des facteurs de risque est d’ une grande importance. Les principes de base, que les personnes concernées ignorent volontiers, car ils sont pénibles, sont bien sûr les mesures non médicamenteuses telles que l’ arrêt de la nicotine, une alimentation saine, la réduction du poids et l’ activité physique. Sur le plan éthique et de politique de santé, une discussion de fond serait peut-être indiquée sur la question de savoir si de telles mesures ne devraient pas, dans une certaine mesure, être exigées des patients avant le début des thérapies pharmacologiques. La gestion des facteurs de risque sur le plan pharmacologique concerne
principalement l’ hypertension artérielle (objectif tensionnel <140/90 mmHg), le diabète sucré (objectif HbA1c <7%) et l’ hyperlipidémie (LDL C cible <1,4 mmol/l) (11). Le patient atteint d’ une AOMI a besoin, comme tous les patients artérioscléreux, d’ un accompagnement et d’ une supervision à long terme, librement inspirés du principe « gouverner, c’est prévoir ». Monsieur Muster restera donc à vos côtés.
L’auteur remercie le Dr. med. N. Wahli, Mellingen, pour sa relecture critique du manuscrit.
Article traduit de « der informierte arzt » 11-2021
Copyright Aerzteverlag medinfo AG
Innere Medizin und Angiologie FMH
HerzGefässKlinik Bethanien
Toblerstrasse 51
8044 Zürich
info@angio.ch
L’ auteur n’ a pas déclaré de conflit d’ intérêt en rapport avec cet article.
1. Aboyans V, Ricco JB, Bartelink MEL, Björck M, Brodmann M, Cohnert T,
Collet JP; 2017 ESC Guidelines on the Diagnosis and Treatment of Peripheral
Arterial Diseases. The Task Force for the Diagnosis and Treatment of Peripheral Arterial Diseases of the European Society of Cardiology (ESC) and of the European Society for Vascular Surgery (ESVS). Eur Heart J. 2018 Mar 1; 39(9):763–816.
2. www.bag.admin.ch/bag/de/home.html
3. Criqui MH, Fronek A, Barrett-Connor E, Klauber MR, Gabriel S, Goodman D. The prevalence of peripheral arterial disease in a defined population. Circulation. 3/1985 1985; 71(3):510–5.
4. Cambou JP, Aboyans V, Constans J, Lacroix P, Dentans C, Bura A. Characteristics and outcome of patients hospitalised for lower extremity peripheral artery disease in France: the COPART Registry. European journal of vascular and endovascular surgery: the official journal of the European Society for Vascular Surgery. May 2010;39(5):577–85.
5. Adam DJ, Beard JD, Cleveland T, et al. Bypass versus angioplasty in severe ischaemia of the leg (BASIL): multicentre, randomised controlled trial. Lancet. Dec 3 2005;366(9501):1925–34.
6. Sigvant B, Lundin F, Wahlberg E. The risk of disease progression in peripheral arterial disease is higher than expected: a meta-analysis of mortality and
disease progression in peripheral arterial disease. Eur J Vasc Endovasc Surg. 2016;62:1642–51.
7. Gerhard-Herman MD, Gornik HL, Barrett C, et al. 2016 AHA/ACC Guideline on the Management of Patients With Lower Extremity Peripheral Artery Disease:
A Report of the American College of Cardiology/American Heart Association Task Force on Clinical Practice Guidelines. Circulation. 2017 Mar 21;135 (12):
e726–e779.
8. Rastan A, Dopheide J, Baumgartner I. Claudicatio intermittens bei peripherer
arterieller Verschlusskrankheit: Teil 1. Swiss Medical Forum 2020; 20(49-50): 724-728.
9. Branch KR, Probstfield JL, Eikelboom JW, et al. Rivaroxaban With or Without
Aspirin in Patients With Heart Failure and Chronic Coronary or Peripheral Artery Disease. Circulation. 2019;140:529–37.
10. Anand SS, Eikelboom JW, Dyal L, et al. Rivaroxaban Plus Aspirin Versus Aspirin in Relation to Vascular Risk in the COMPASS Trial. J Am Coll Cardiol 2019; 73:3271–80.
11. www.agla.ch/de