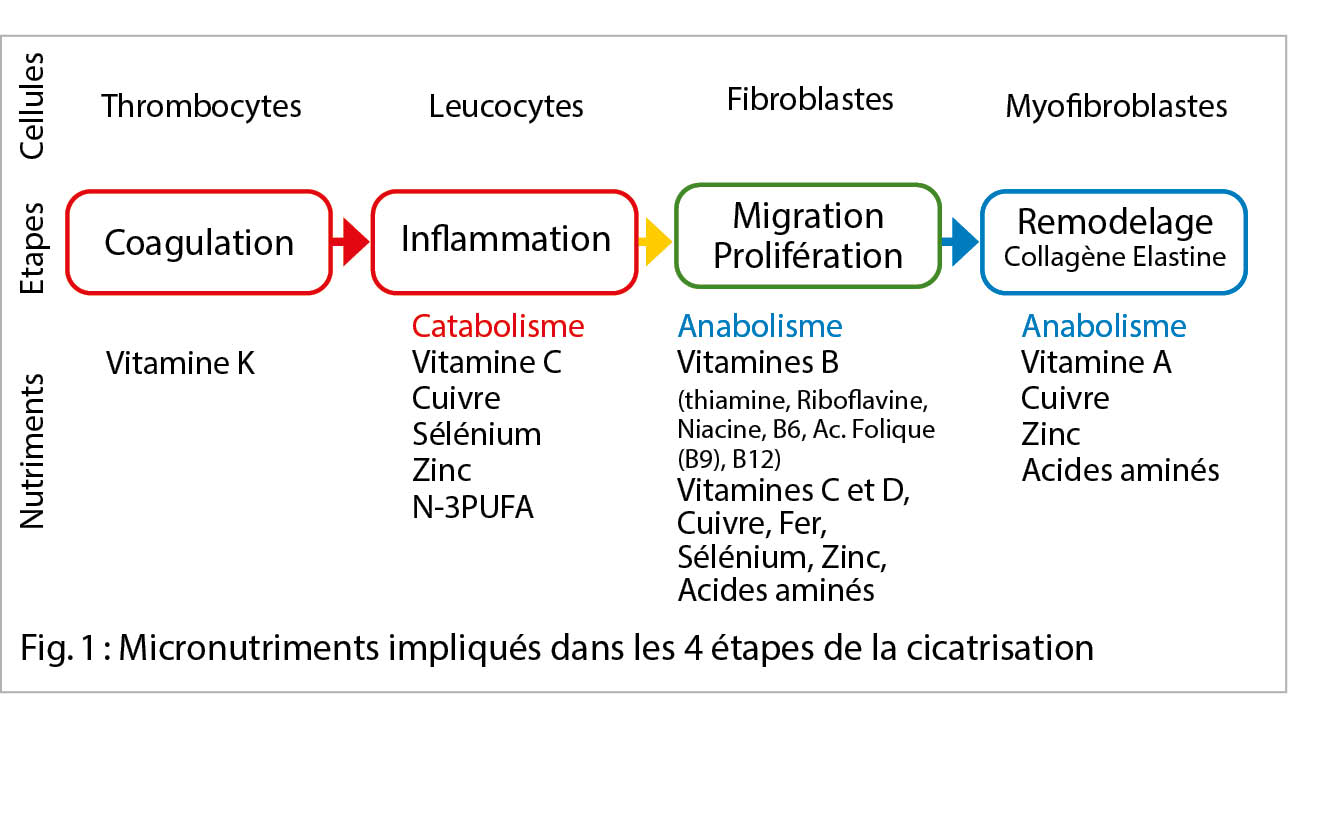
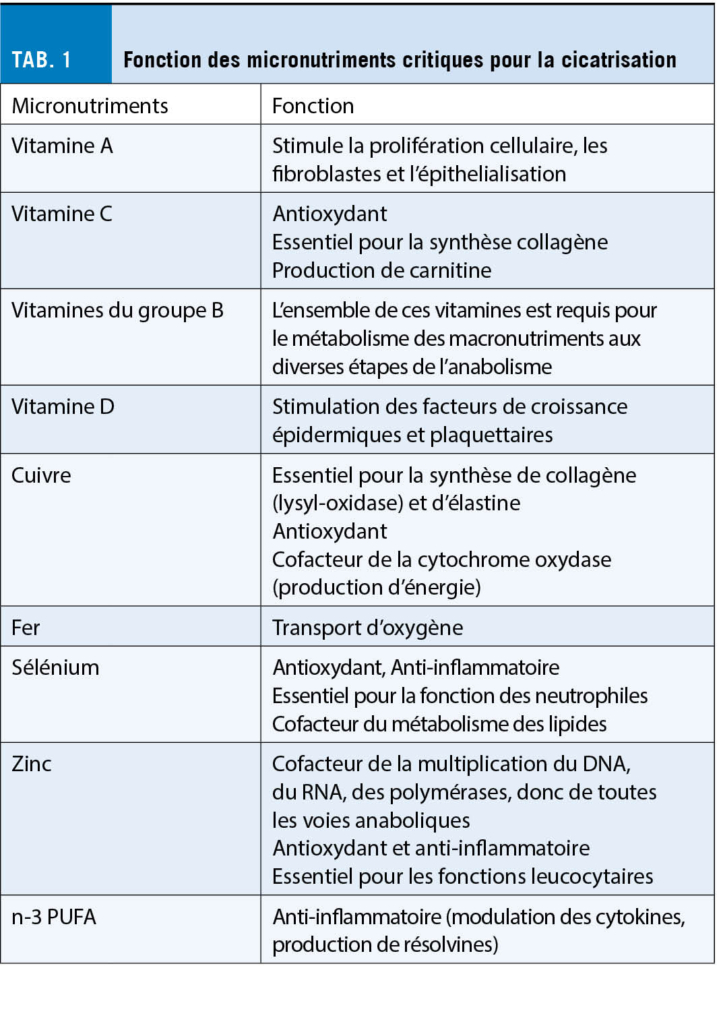
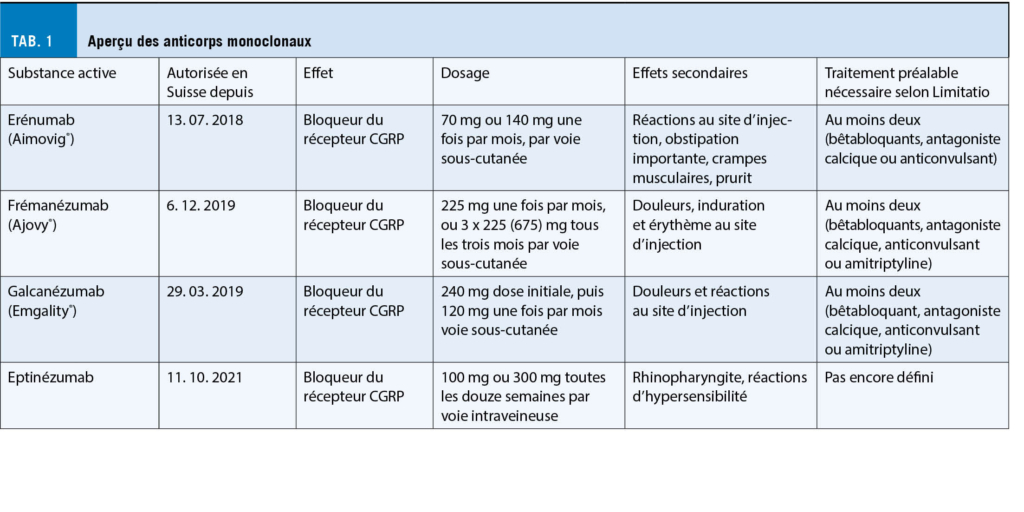
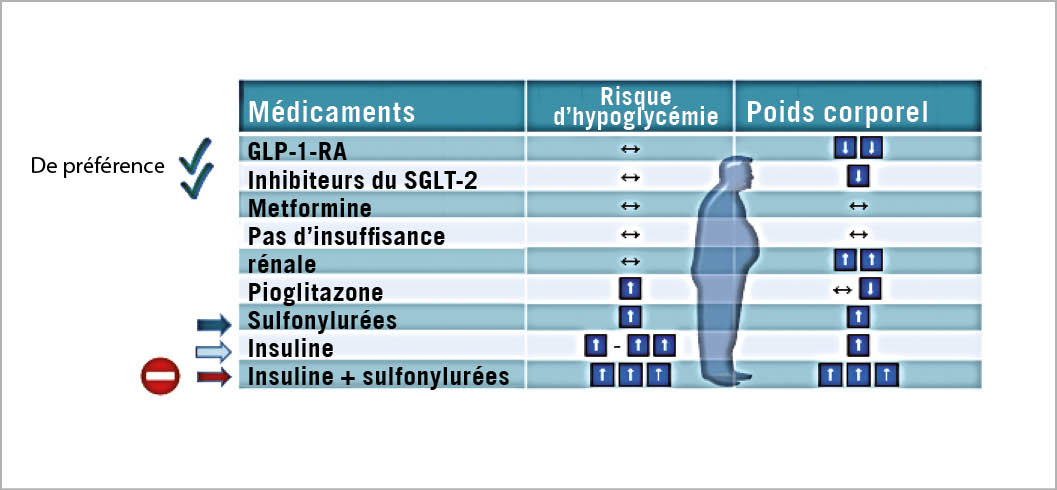
La surdité brusque est définie comme une perte auditive neurosensorielle soudaine. Cette perte d’ audition cochléaire soudaine, sans cause apparente, est généralement unilatérale, mais peut dans de rares cas affecter les deux oreilles. On peut distinguer différentes formes de surdité de l’ oreille interne en fonction de la gamme de fréquences et de la gravité : soit une surdité de basse, moyenne ou haute fréquence, soit une surdité pantonale ou pancochléaire, allant d’ un degré léger à une perte auditive confinant à la surdité, voire à une surdité réelle.
Hearing loss is defined as acute, sensorineural loss of the auditory system. This cochlear hearing loss, which occurs suddenly without an identifiable cause, is usually unilateral, but in rare cases it can affect both ears. Different forms of sensorineural hearing loss can be distinguished in terms of frequency range and severity: Low-frequency, mid-frequency, high frequency or pantonal an pancochlear sensorineural hearing loss ranging from mild to bordering on deafness or even actual deafness.
Key Words: Sensorineural hearing loss, tinnitus, hyperacusis, otoscopy, tympanometry
Les symptômes ressentis par les patients sont généralement une sensation soudaine de pression sur l’ oreille atteinte ou sur les deux oreilles, une sensation de coton dans l’ oreille, une sensation diffuse autour du pavillon de l’ oreille (dysesthésie périauriculaire) ainsi qu’ une baisse de l’ audition. La détérioration de l’ audition peut passer inaperçue pour les patients si elle est légère ou si elle ne concerne qu’ une ou quelques fréquences. Il est également important de tenir compte du fait que les personnes concernées souffrent de la perte auditive, des acouphènes et des vertiges à des degrés divers. En cas d’ atteinte grave ou très grave ou de grande souffrance due par exemple aux acouphènes, on trouve souvent une comorbidité psychique. Outre les acouphènes, d’ autres symptômes tels que les vertiges, l’ hyper-, la diplo- ou la dysacousie peuvent être présents. Selon des études menées en Allemagne, l’ incidence de la surdité brusque se situe entre 160 et 400/100000 par an (1, 2). Il n’ existe pas de données épidémiologiques en Suisse pour la surdité brusque ni pour les acouphènes. La surdité brusque survient le plus souvent dans le groupe d’ âge des 40 – 50 ans. Une surdité brusque dans l’ enfance est possible, mais très rare. J’ ai vu cela occasionnellement en cas de stress important et négatif à l’ école ou en famille. Il n’ y a pas de taux d’ incidence selon le sexe.
Pathogenèse
Du point de vue pathogénique, il existe une lésion des cellules ciliées externes et/ou internes, qui peut être réversible (lésion cellulaire) ou irréversible (mort cellulaire). Lorsque la perte auditive dans les basses fréquences est fluctuante, c’ est-à-dire que la surdité brusque semble se manifester de manière répétée, il ne s’ agit généralement pas d’ une surdité brusque, mais d’ un hydrops endolymphatique à l’ origine d’ une maladie de Menière. Quand le seuil d’ audition de la gamme des fréquences moyennes présente une courbe audiométrique « en cloche » (angl. « u shaped » curve), des troubles de la circulation sanguine locale sont discutés comme cause dans la zone de la « lamina spiralis ossea » avec des dommages hypoxiques de l’ organe de Corti. Lors d’ une surdité pantonale, il y a dans la plupart des cas une atteinte fonctionnelle de la strie vasculaire, c’ est-à-dire un trouble de la circulation sanguine. Une occlusion vasculaire est généralement à l’ origine d’ une surdité profonde confinant à une perte auditive ou d’ une surdité totale. Le trouble de la circulation sanguine, que l’ on suppose être la cause la plus fréquente de la surdité brusque, entraîne un effondrement momentané ou permanent de l’ apport d’ énergie à l’ oreille interne. Comme l’ oreille interne n’ est alimentée que par une seule artère terminale, elle est particulièrement vulnérable face aux troubles de la circulation sanguine. Heureusement, ces troubles circulatoires sont généralement réversibles et l’ oreille interne ou les cellules ciliées sont rapidement réoxygénées, ce qui explique les rémissions spontanées en cas de surdité brusque. En raison de la proportion élevée de rémissions spontanées, la surdité brusque, contrairement à l’ infarctus du myocarde ou à l’ apoplexie, n’ est pas considérée comme une urgence nécessitant un traitement immédiat. Elle est cependant considérée comme une urgence otologique qui, en cas de persistance des troubles au-delà de 24 heures, doit être correctement diagnostiquée et traitée de manière adéquate, si possible dans les premières 48 heures (3-5).
Les diagnostics différentiels de la surdité brusque ou de la surdité aiguë de l’ oreille interne sont nombreux : traumatismes (bang, explosion, barotraumatisme, fracture du rocher), labyrinthite (p. ex. comme complication d’ une otite moyenne, de la maladie de Lyme, de la syphilis), méningite, encéphalite, vascularite auto-immune, intoxication (alcool, autres drogues, médicaments comme les antibiotiques aminoglycosides et les diurétiques de l’ anse, toxines provenant de bactéries), infections virales (adénovirus, herpès zoster, oreillons), tumeurs (par ex. neurinome de l’ acoustique, tumeurs du tronc cérébral et de l’ angle ponto-cérébelleux), fistule périlymphatique, insuffisance rénale nécessitant une dialyse, syndrome de perte de LCR, (p. ex. après ponction de LCR), syndromes d’ origine génétique, maladies hématologiques ou cardiovasculaires. Les troubles auditifs psychogènes font également partie des diagnostics différentiels.
Diagnostic
Après une anamnèse détaillée, y compris la clarification de l’ exposition au bruit dans le cadre du travail et des loisirs, l’ otoscopie est réalisée. Le cérumen dans le conduit auditif est éventuellement retiré. La tympanométrie permet de mesurer la pression dans les oreilles moyennes, qui devrait idéalement être égale à la pression atmosphérique extérieure. Les tests au diapason selon Weber et Rinne donnent les premiers indices d’ un trouble auditif. L’ audiométrie tonale pure avec conduction aérienne et osseuse est très importante, au moins dans la plage vocale de 125 à 8000 Hz. Je mesure les fréquences de 125, 250, 500, 1000, 1500, 2000, 3000, 4000, 6000, 8000, 9000, 10000, 11000, 12000, 14000 et 16000 Hz. S’ il existe des acouphènes, la fréquence et l’ intensité sonore des acouphènes devraient être mesurées. En cas d’ hyperacousie, le seuil d’ inconfort doit être mesuré. Si la compréhension de la parole est limitée, une audiométrie vocale devrait également être effectuée. Lors de symptômes de vertige, il est important d’ examiner les mouvements oculaires sous les lunettes de Frenzel :
observe-t-on des nystagmus spontanés ou de fixation, ainsi que des mouvements consécutifs, des nystagmus de secousse de la tête ou de positionnement ? Le test d’ impulsion de la tête selon Halmayi et Curthoys et le test vestibulaire calorique avec des lavages à l’ eau à 30 et 44 °C doivent être effectués. Les indices d’ un trouble de l’ équilibre central ou de troubles centraux de la mobilité oculaire sont par exemple des nystagmus de la direction du regard, une succession de regards saccadés, des saccades ralenties. Il faut être attentif aux autres symptômes neurologiques tels que la parésie faciale, les paresthésies, les troubles de la déglutition, de la marche et de la coordination. La tension artérielle et le pouls sont mesurés. La colonne vertébrale cervicale est examinée afin de déceler toute restriction de mouvement. Les valeurs de laboratoire suivantes doivent être déterminées : l’ hémogramme complet avec formule sanguine et numération des plaquettes, dosage de glycémie, CRP, précalcitonine, créatinine, taux de fibrinogène, exclusion de la maladie de Lyme, de la syphilis, du virus de l’ herpès, du virus varicelle-zona, du CMV, du VIH. Une imagerie du rocher et du neurocrâne (scanner ou IRM) devrait être effectuée, par exemple pour exclure un neurinome de l’ acoustique ou une tumeur de l’ angle pontocérébelleux, un hydrops endolymphatique, en cas de bourdonnements d’ oreille synchrones au pouls, également une fistule artério-veineuse ou un paragangliome temporal. La surdité brusque entraîne une diminution importante de la qualité de vie (6). Cette limitation de la qualité de vie ou l’ atteinte psychique due à la perte auditive, éventuellement aux acouphènes, à l’ hyperacousie et/ou aux symptômes de vertige, devrait être évaluée par des tests psychométriques standardisés et une comorbidité psychique devrait être détectée.
Si, en présence d’ un conduit auditif libre, d’ un tympan fermé sans irritation, d’ une pression normale dans l’ oreille moyenne, les symptômes font suspecter une surdité brusque, il est recommandé d’ adresser le patient à un spécialiste en ORL.
Traitement
La meilleure preuve scientifique est le traitement à haute dose par glucocorticostéroïdes. Celui-ci doit être effectué pendant trois jours avec 250 mg de prednisolone ou un glucocorticostéroïde à dose équivalente à chaque fois (7, 8). Si nécessaire, le traitement peut être prolongé de quelques jours. Il n’ est pas nécessaire de réduire, voire diminuer successivement la dose de cortisone, même avec une dose aussi élevée pendant quelques jours (9), bien qu’ il existe différents schémas qui préconisent précisément cela, ce à quoi il n’ y aurait rien à objecter. Une alternative à la cortisonothérapie systémique est l’ application intratympanique de dexaméthasone ou de méthylprednisolone, qui semble être aussi efficace qu’ une cortisonothérapie systémique à faible dose et qui, en tant que nouvelle tentative de traitement après une cortisonothérapie systémique infructueuse, est plus efficace qu’ une placebothérapie ou l’ absence de traitement (10, 11).
Les agents rhéologiques et les vasodilatateurs tels que l’ aloprostadil, le carbogène et le naftidrofuryl nont montré aucune efficacité dans une méta-analyse Cochrane de trois études randomisées et ne peuvent donc pas être recommandés (12). Une étude randomisée et contrôlée sur la pentoxifylline/dextran n’ a pas montré de supériorité par rapport à la pentoxifylline/NaCl ou au NaCl/placébo (13). Une étude randomisée, en double aveugle et contrôlée, comparant la pentoxifylline à un extrait standardisé de Ginkgo biloba, a montré un avantage pour l’ extrait de Gingko biloba dans l’ évaluation de l’ efficacité par les patients, avec une équivalence dans tous les autres paramètres concernant la surdité brusque et les acouphènes (14). Une équipe d’ auteurs suisses a publié en 2021 une revue systématique de l’ efficacité des extraits standardisés de Ginkgo biloba en cas de vertiges et/ou d’ acouphènes (15). Les effets pharmacologiques comprennent une amélioration de l’ irrigation sanguine de l’ oreille interne et du cerveau, des effets antioxydants, la neutralisation des radicaux libres de l’ oxygène, la neuroprotection et l’ amélioration de l’ apport énergétique dans les mitochondries. 17 études randomisées et contrôlées ont été incluses dans cette revue. Parmi ces études, 14 sur 17 ont démontré l’ efficacité et la sécurité, dont 8 sur 9 ont examiné les acouphènes et/ou les vertiges et 6 sur 8 ont examiné uniquement les acouphènes. Les extraits standardisés de Ginkgo biloba sont autorisés par Swissmedic, entre autres pour les indications acouphènes et vertiges, en tant que thérapie additive et sont admis par les caisses-maladie sur la liste des spécialités. En ce qui concerne l’ oxygénothérapie hyperbare, une méta-analyse Cochrane de 7 études randomisées portant sur 392 patients au total conclut que la capacité auditive a certes été améliorée de manière significative, mais que les études sont insuffisantes sur le plan méthodologique et doivent donc être interprétées avec prudence (16). Compte tenu des coûts et des risques, d’ autres études cliniques sont nécessaires avant de pouvoir émettre une recommandation positive. En ce qui concerne le traitement antiviral, une revue Cochrane ne montre pas d’ efficacité statistiquement significative des médicaments antiviraux tels que l’ acyclovir ou le valcyclovir dans la surdité brusque (17), de sorte qu’ ils ne peuvent pas être recommandés.
Dans mon cabinet, la combinaison d’ un traitement systémique à haute dose avec des glucocorticostéroïdes et un extrait standardisé de ginkgo biloba à la dose quotidienne de 240 mg a fait ses preuves. Il est important de reconnaître les symptômes ou les maladies concomitants tels que les acouphènes, l’ hyperacousie, les vertiges otogènes et la comorbidité psychique, ce qui nécessite éventuellement d’autres mesures thérapeutiques et une collaboration interdisciplinaire.
Copyright Aerzteverlag medinfo
Hochwangstr. 3
7302 Landquart
andreas@schapowal.ch
L’ auteur a déclaré n’ avoir aucun conflit d’ intérêt en relation avec cet article.
1. Klemm E, Deutscher A, Mösges R. Aktuelle Stichprobe zur Epidemiologie des idiopathischen Hörsturzes. . Laryngo-Rhino-Otol 2009; 88: 524-527.
2. Olzowy B, Osterkorn D, Suckfüll M. The incidence of sudden hearing loss is
greater than previously assumed. MMW Fortschr Med 2005; 147: 37-38.
3. Klemm E. Therapiebeginn und Therapieart des Hörsturzes. Eine Betrachtung zugleich aus medico-legaler Sicht. Laryngo-Rhino-Otol. 1991; 70: 359-361.
4. Linßen O, Schultz-Coulon H, Prognostische Kriterien beim Hörsturz. HNO 1997; 45: 22-29.
5. Saeki N, Kitahara M. Assessment of Prognosis in Sudden Deafness. Acta Otolaryngol (Stockh) 1994; 510: 56-61.
6. Mösges R., Köberlein J, Erdtracht B, Klingel R. Quality of life in patients with idiopathic sudden hearing loss: comparison of different therapies using the Medical Outcome Short Form (36) Health Survey questionnaire. Otol Neurotol 2008; 29: 769-75.
7. Alexiou C, Arnold W, Fauser C, Schratzenstaller B, Gloddeck B, Fuhrmann S,
Lamm K. Sudden sensorineural hearing loss: Does application of glucocorticoids make sense? Arch Otolaryngol Head Neck Surg 2001; 127: 253-258.
8. Niedermeyer HP, Zahneisen G, Luppa P, Busch R, Arnold W. Cortisol Levels in the Human Perilymph after Intravenous Administration of Prednisolone. Audiol Neurootol, 2003; 8: 316-321.
9. Lehnert H. Rationelle Diagnostik und Therapie in Endokrinologie, Diabetologie und Stoffwechsel. Thieme 2009, 3. Auflage
10. Plontke SK, Caye-Thomasen P, Agrawal S, Mikulec T. A systematic review and metaanalysis of intratympanic glucocorticosteroids for idiopathic sudden sensorineural hearing loss. Cochrane Database Syst Rev (Protocol) 2009; 4. DOI: 10.1002/14651858.CD008080.
11. Garavello W, Galluzzi F, Gaini R, Zanetti D. Intratympanic Steroid Treatment for Sudden Deafness: A Meta-analysis of Randomized Controlled Trials. Otology & Neurotology 2012; 33: 724-729.
12. Agarwal L, Pothier D. Vasodilators and vasoactive substances for idiopathic
sudden sensorineural hearing loss. Cochrane Database Syst Rev, 2009; 4:
CD003422.
13. Probst R, Tschopp K, Ludin E, Kellerhals B, Podvinec M, Pfaltz CR. A randomized, double-blind, placebo-controlled study of dextran/pentoxifylline medication in acute acoustik trauma and sudden hearing loss. Acta Otolaryngol 1992; 112: 435-43.
14. Reisser C, Weidauer H. Ginkgo biloba extract EGb 761 or pentoxifylline for the treatment of sudden deafness: a randomized, reference-controlled, double-blind study. Acta Otolaryngol 2001; 121: 579-584.
15. Hallak B, Schneider A, Güntensperger D, Schapowal A: Standardized Ginkgo Biloba Extract in the Treatment of Vertigo and/or Tinnitus: A Review of the Literature. Advances in Aging Research 2021; 10: 31-57. DOI: 10.4236/aar.2021.102002
16. Bennett MH, Kertesz T, Perleth M, Yeung P, Lehm JP. Hyperbaric oxygen for idiopathic sudden sensorineural hearing loss and tinnitus. Cochrane Database Syst Rev, 2012; 10: CD004739.
17. Awad Z, Huins C, Pothier D. Antivirals for idiopathic sudden sensorineural hearing loss. Cochrane Darabase Syst Rev, 2012; 15: CD006987.