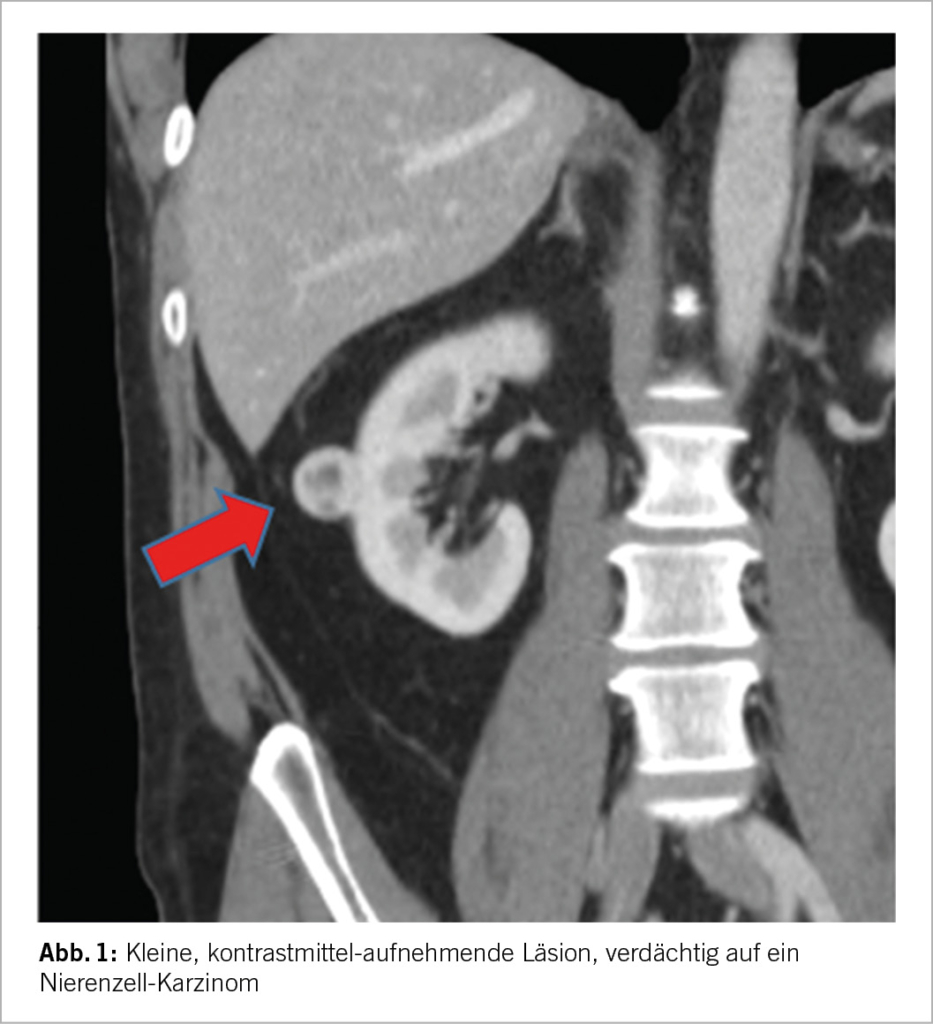
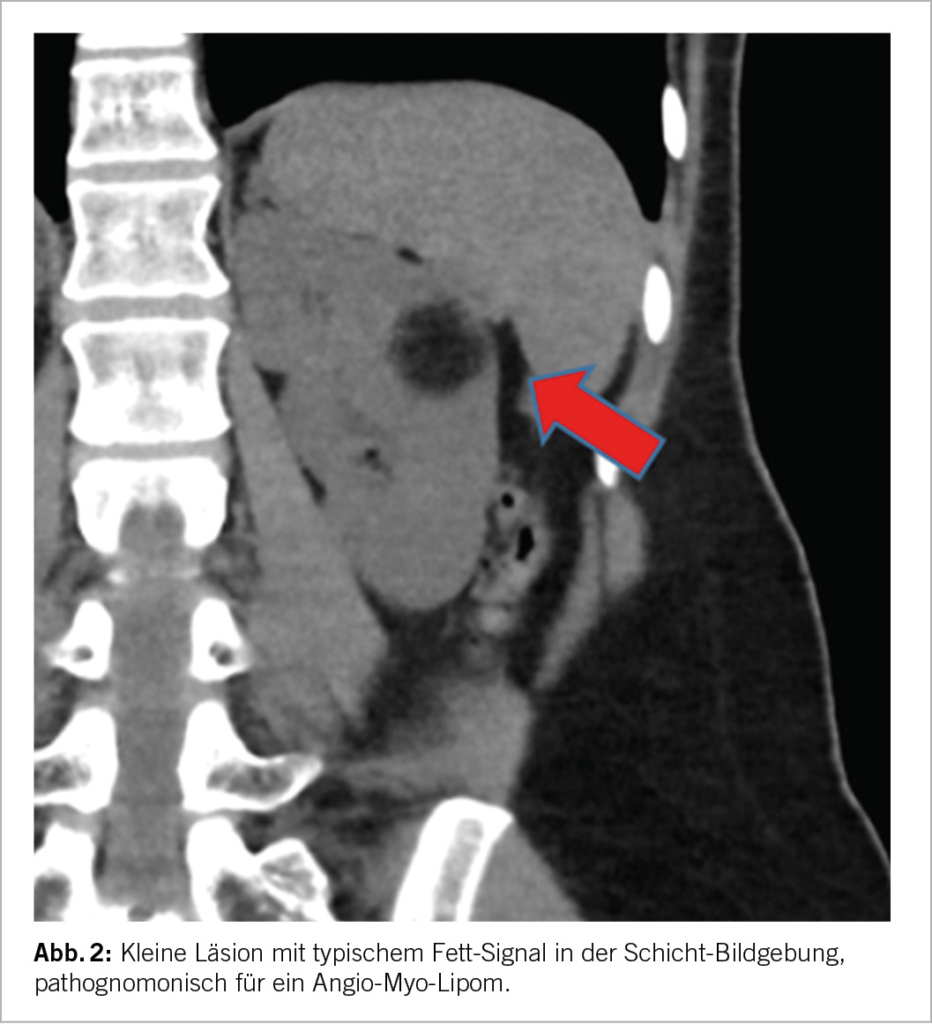
Am 29. Juni 2023 fand ein Webinar zum Thema Herz und Niere, organisiert vom Zurich Heart House, unter dem Vorsitz von Prof. Dr. med. Thomas Lüscher, London, Zürich, statt. Themen waren die kardio-renale Achse bei Herz- und Niereninsuffizienz (Kevin Damman, Groningen), Beurteilung der Nierenfunktion als Risikofaktor: Albuminurie und weiteres (Nilutfar Mohebbi, Zürich) und Schutz der Niere schützt das Herz: DAPA.CKD (Hiddo J.L. Heerspink, Groningen). SGLT2-Hemmer bei Herzinsuffizienz, spielt die LVEF immer noch eine Rolle? Scott Solomon, Boston).
Die kardio-renale Achse bei Herz- und Nierenversagen
Herz und Niere sind ein komplexes Zusammenspiel, stellte Prof. Dr. med. Kevin Damman, University Medical Center Groningen, fest. Die Pathophysiologie besteht in einem Zusammenspiel zwischen
► komorbider Organdysfunktion (Suszeptibilität)
• Hypertonie
• Diabetes
• CKD
• und peripherer Verschlusskrankheit
► Hämodynamik (direkte Ursache)
• verminderte Herzleistung
• verminderte Nierendurchblutung
• erhöhter renal/zentralvenöser Druck
► Intra-abdomineller Druck (direkte Ursache)
► Therapie (Modulierung, Anpassung)
• Inotrope /Vasodilatatoren / Diuretika
• RAASi
• SGLT2i
Die Niereninsuffizienz beschränkt sich nicht nur auf eine verminderte Filtration, sondern umfasst auch glomeruläre Hypertonie und tubulointerstitielle Hypoxie, die zum Verlust der glomerulären Integrität und zu tubulären Schäden führen. Die Anerkennung dieser pathophysiologischen Schlüsselwege im Konzept des kardio-renalen Syndroms ist notwendig, um die Wechselbeziehung und den zusätzlichen Beitrag verschiedener Risikomarker und möglicher neuer Behandlungen zur Verbesserung der Nierenfunktion und der Ergebnisse in diesem komplexen und bidirektionalen Zusammenspiel zwischen Herz und Niere zu bewerten.
Beeinflussen sich Herz und Niere gegenseitig gleichmässig?
Renale Ereignisse bei HFrEF wurden durch Dapagliflozin in ähnlicher Weise reduziert wie kardiovaskuläre Ereignisse bei CKD.
Fazit
Komplexes Zusammenspiel – sowohl HF als auch CKD sind in den pathophysiologischen Prozess jedes Organs involviert.
Pathophysiologie: Perfusion, Stauung, prädisponierende Faktoren, Therapie.
GDMT bei allen Patienten?
Wie tief können wir mit der (Baseline-) eGFR gehen? mit WRF? Den Kontext berücksichtigen.
Akute HF: Acetazolamid zur Vorbeugung einer diuretischen Resistenz, Thiazide und SGLT2i zur Erleichterung der Entstauung, Natriurese zur Steuerung und Dosierung der Schleife.
Bewertung der Nierenfunktion als Risikofaktor: Albuminurie und darüber hinaus
Die Nierenfunktion kann bewertet werden durch die Bestimmung von Kreatinin im Blut, der Kreatinin Clearance, der Insulin Clearance, der Iohexol Clearance, der Schätzung der GFR (glomerulären Filtrationsrate) basierend auf Kreatinin, der Bestimmung von Cystatin im Blut und der Bestimmung der renalen Szintigraphie mit Tc-99m DTPA, so Frau Prof. Dr. med. Nihufar Mohebbi, Praxis und Dialysezentrum Zürich-City.
Berechnung der eGFR
Die GFRKrea kann mit der Cockroft-Gault-Gleichung berechnet werden:
► eGFR = [(140-Alter) x Gewicht/(72xsCr)]x (0.85 bei Frauen oder mit der MDRD Gleichung:
► eGFR = 186 x sCr-1,154x Alter-0.203 x (0.742 bei Frauen) x (1.210 bei Afro-Amerikanern) oder mit der CKD-EPI Gleichung (2009):
► eGFR=141xmin (sCr/K, 1)α x max(sCr/K, 1)-1.209 x 0.993 Alter x1.1018(bei Frauen ) x1.159 und -0.411 bei Männern),min bedeutet das Minimum von sCr/k oder 1, und max bedeutet das Maximum von sCr/k oder 1 oder mir der Mayo Gleichung:
► eGFR =exp[1.911+5.249/sCr-2.114/sCr20.00686 x Alter-(0.205 bei Frauen)], wenn sCr<0.8mg/dl, dann sCr=0.8 oder mit der BIS Gleichung:
► BIScre: 3736xCreatinin-0.87 x Alter-0.95 x 0.82 (bei Frauen)
► BIScre-cys: 767 x Cystatin C-0.061 x Creatinin-0.40 xAlter -0.87 bei Frauen oder mit der Schwartz Gleichung:
► eGFR (ml/min/1.73m2) = 41.3 (Höhe/sCr), wobei die Höhe in Metern und sCre in mg/dl oder mit der Nankivell Gleichung:
► eGFR=6.7/Cr(mmol/l) + Gewicht (kg)/4- Harnstoff (mmol/2 – 100/Höhe(m)2+35(oder 25 bei Frauen)
«Pros und Cons»
CKD-EPI (Chronic Kidney DiseaseEpidemiology and Collaboration)
► entwickelt bei Patienten mit normaler Nierenfunktion und CKD, was in einer besseren Schätzung der GFR bei Populationen mit erhaltener Nierenfunktion oder nicht signifikanter renaler Dysfunktion resultiert
► präzisierte die MDRD-Formel insbesondere, wenn eGFR >60ml/min
► führte Cystatin C als weiteren Filtrationsmarker zur Schätzung der Nierenfunktion ein
► wird von der KDIGO empfohlen und ist derzeitiger Gold Standard MDRD (Modification of Diet in Renal Disease)
► entwickelt bei Patienten mit chronischer Nierenkrankheit, bei welchen die GFR systematisch bei höheren Werten unterschätzt wird.
► Aufgepasst bei Alter >18 oder <75 Jahre, Schwangerschaft, extremer Muskelmasse oder Körpergewicht, eGFR >60ml/min.
Neuerdings wird rassefreie Gleichung für die Schätzung der GFR empfohlen.
Bestimmung der Albuminurie
► AER: Albumin Sekretionsrate, mg/24h oder ACR (annähernd äquivalent, Spoturin)
► ACR: Albumin/Creatinin Ratio, mg/mmol oder mg/g.
Nierenfunktion und Albuminurie als Risikofaktoren
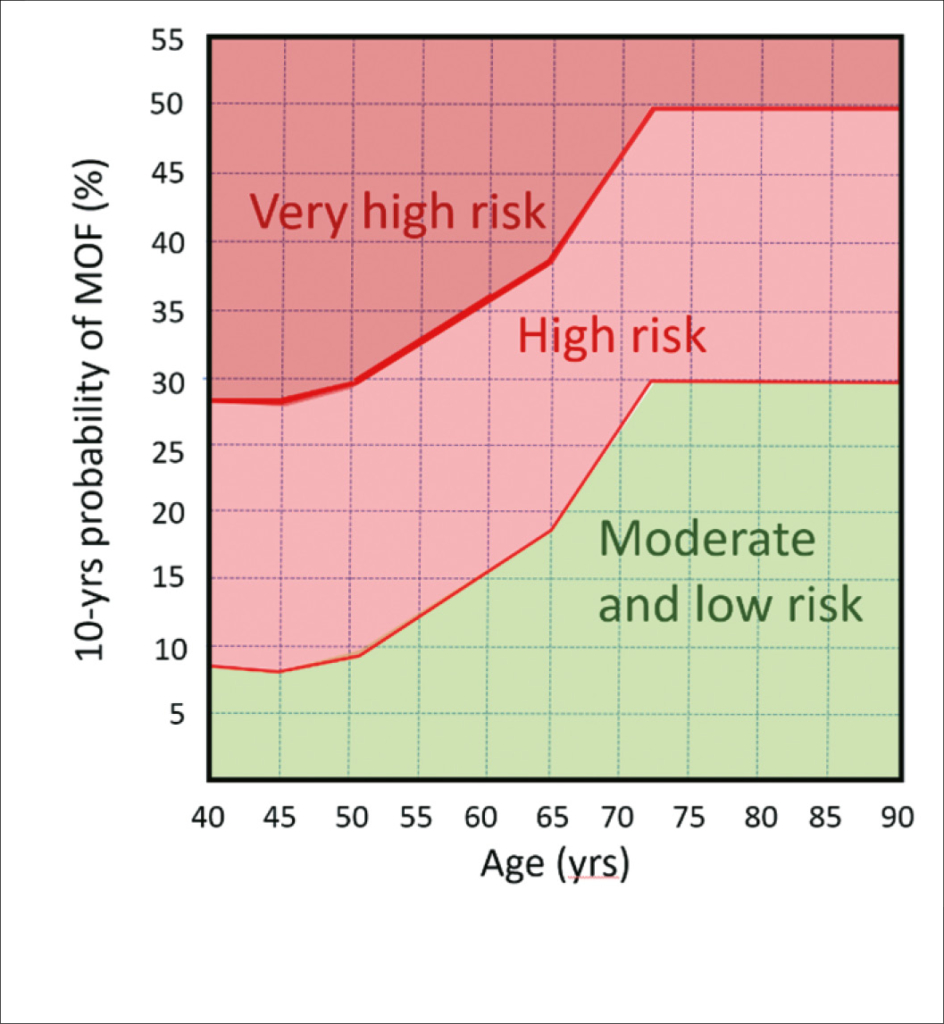
eGFR als Marker für kardiovaskuläre Vorhersage. In einer Metaanalyse von 24 Kohorten (mit einer medianen Follow-Up-Zeit von 4.2 bis 19.0 Jahren), 637’315 Teilnehmer ohne Vorgeschichte für kardiovaskuläre Krankheit erwies sich die eGFR als Marker für kardiovaskuläre Vorhersage über die traditionellen Risikofaktoren hinaus. Auch die ACR erwies sich als Marker für die kardiovaskuläre Vorhersage.
Fazit
◆ eGFR und Albuminurie sind wichtig für die Klassifizierung, Diagnose und Prognose der chronischen Nierenkrankheit
◆ Zusätzlich sind beide, eGFR und Albuminurie signifikante Risikofaktoren für Gesamtmortalität und kardiovaskuläre Mortalität
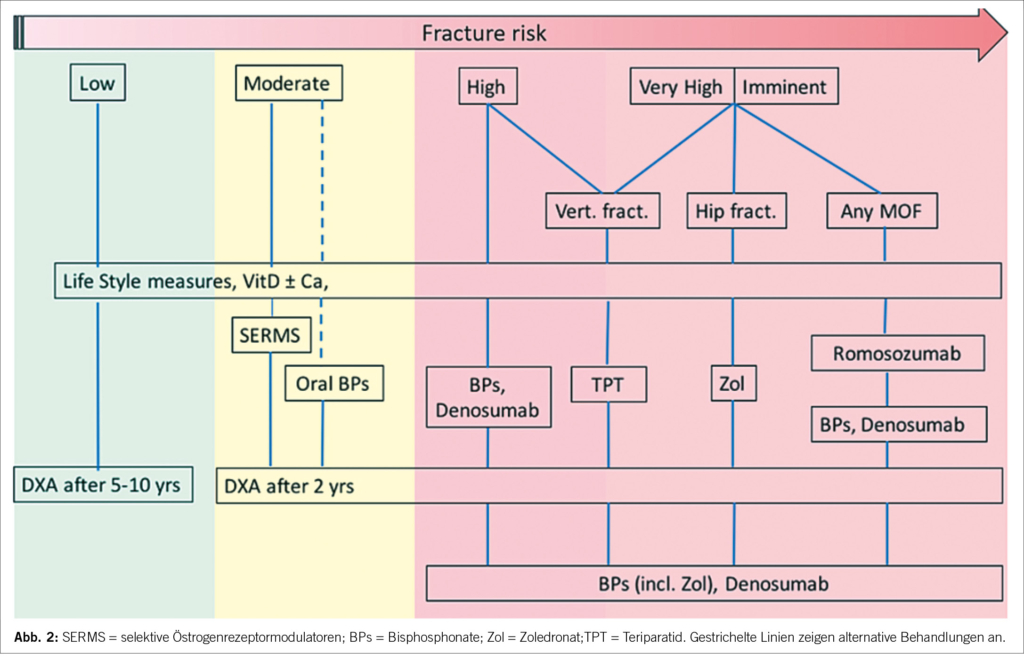
◆ Hochrisiko-Patienten (solche mit Diabetes, Hypertonie oder kardiovaskuläre Erkrankung) sollten routinemässig auf chronische Nierenkrankheit untersucht werden
◆ Nephroprotektive Therapien wie RAS-Blocker und neuere Medikamente wie die SGLT2-Inhibitoren sind ausschlaggebend in der Verlangsamung der Progression der chronischen Nierenkrankheit und reduzieren dabei auch das kardiovaskuläre Risiko in dieser Population
Der Schutz der Niere schützt das Herz
Lehren aus DAPA-CKD
CKD, Herzinsuffizienz und T2D sind miteinander verbunden und führen zu einem Teufelskreis von kardialem, renalem und metabolem Risiko, so Prof. Dr. med. Hiddo L. Heerspink, Dep. Klin. Pharmazie und Klin. Pharmakologie, Universität Groningen. Die SGLT2-Inhibition zielt auf die CKD-Pathophysiologie (Cardio-Nieren-Diabetes). SGLT2-Inhibitor-Studien rekrutierten Patienten mit CKD mit und ohne Diabetes. Die CREDENCE-Studie und die SCORED-Studie umfassten eine 100% Diabetes-Population, DAPA-CKD 33% nicht-diabetische Population, EMPA-KIDNEY 54% nicht-diabetische Population. CREDENCE ergab eine 30% Risikosenkung, SCORED 29%, DAPA-CKD 39% und EMPA-KIDNEY 28%. Canagliflozin zeigte einen direkten Effekt auf die Hospitalisierung wegen Herzinsuffizienz und kardiovaskulären Ereignissen. Die SGLT2-Inhibition reduziert die Hyperfiltration via TGF. In der DELIGHT-Studie wurden in einer präspezifizierten Analyse die Auswirkungen von Dapagliflozin bei Patienten verglichen, die eine relative Verringerung der eGFR (>10% oder >0%-10%) oder einen Anstieg der eGFR vom Ausgangswert bis zu 2 Wochen erfahren haben, und danach die langfristige Wirksamkeit und Sicherheit bewertet. Es zeigte sich, dass Bei Patienten mit CKD und Albuminurie, die mit Dapagliflozin behandelt wurden, eine akute Verringerung der eGFR (vom Ausgangswert bis zu 2 Wochen) nicht mit einer höheren Rate an CKD-Progression verbunden ist.
Bei Patienten mit chronischer Nierenerkrankung mit und ohne Typ-2-Diabetes reduzierte Dapagliflozin die Albuminurie signifikant, wobei die relative Reduktion bei Patienten mit Typ-2-Diabetes grösser war. Die ähnlichen Auswirkungen von Dapagliflozin auf die klinischen Ergebnisse bei Patienten mit oder ohne Typ-2-Diabetes, aber die unterschiedlichen Auswirkungen auf die UACR, lassen vermuten, dass ein Teil der schützenden Wirkung von Dapagliflozin bei Patienten mit chronischer Nierenerkrankung über Wege vermittelt werden könnte, die nicht mit der Verringerung der Albuminurie in Zusammenhang stehen.
Die Reduktion in eGFR korrelieret mit der Reduktion von UACR nach 2 Wochen Eine grössere Reduktion der UACR nach 2 Wochen ging mit einer Nierenerhaltung einher. Der UACR-Verlauf nach glykämischem Status nahm bei HbA1c > 8.5% 32 Wochen nach Randomisierung in der Placebo-Gruppe leicht zu, während er in der Dapagliflozin-Gruppe konstant blieb. Dapagliflozin verlangsamte die Rate der GFR. Empagliflozin reduzierte das Risiko von Mikroalbuminurie und erhöhte die Remission zu Normalbuminurie bei Personen mit Herzinsuffizienz. Senkung während einer chronischen Behandlung. Ein Tauchen der GFR >10% war mit besseren Outcomes während der Dapagliflozin-Behandlung assoziiert.
Fazit
◆ SGLT2-Hemmer verlangsamen die Progression von CKD und reduzieren das Risiko von Herz- und Nierenversagen bei Patienten mit Typ 2 Diabetes, CKD und Herzinsuffizienz.
◆ Der Nutzen von SGLT2 -Inhibitoren bei der Senkung von Nieren- und Herzversagen ist eng mit der Niere verbunden (wo SGLT2 lokalisiert ist)
◆ Der intraglomeruläre Druck wird reduziert
◆ So schützt die Niere das Herz
SGLT2 bei Herzinsuffizienz: Ist die LVEF immer noch wichtig?
Die Ejektionsfraktion ist in der Vergangenheit zur wichtigsten einzelnen Zahl in der Kardiologie geworden, bemerkte Prof. Dr. Scott Solomon, Brigham and Women’s Hospital Harvard Medical School, Boston. Die Messung des links ventrikulären end-diastolischen Volumens pro Herzschlag wurde von Roland Folse und Eugene Braunwald ursprünglich beschrieben und wurde über die Jahrzehnte die wichtigste Einzelnummer in der Kardiologie. Wir haben eine unkomfortable Beziehung zur Auswurffraktion, so der Referent. Die Herzinsuffizienz-Nomenklatur wurde durch klinische Studien definiert. Herzinsuffizienz ist eine klinische Diagnose. Die Auswurffraktion ist für die Diagnose nicht notwendig. Anzeichen und Symptome einer Herzinsuffizienz variieren entsprechend der Ejektionsfraktion nur wenig, wie aus den Studien PRADIGM-HF und PARAGON-HF hervorgeht. RAAS- Inhibitoren sind am effektivsten, bei LVEF unter dem Normalwert wurde ein grösserer Nutzen festgestellt. Ein ähnlicher Nutzen zeigte sich bei LVEF unter dem Normalwert, wie in HFrEF. Bei Frauen erstreckte sich der Nutzen auch auf höhere LVEF-Werte. Zwei Studien SGLT2-Inhibitoren bei HFmrEF und HFpEF. Modifizierte die Auswurffraktion den Behandlungseffekt in der Studie EMEROR-Preserved? Handelt es sich um wahre Heterogenität oder eine zufällige Subgruppen-Beobachtung? Effekt von Empagliflozin auf Herzinsuffizienz-Hospitalisierungen in allen Ejektionsfraktions-Subgruppen mit Ausnahme von >65% gleich. In DELIVER zeigte der Behandlungseffekt keine Heterogenität im primären Endpunkt (kardiovaskulärer Tod oder Verschlechterung der Herzinsuffizienz) . Beim kardiovaskulären Tod zeigte sich eine Abnahme der Wirkung ab LVEF >60%. In DAPA-HF und DELIVER kombiniert gab es keine Hinweise darauf, dass sich die Wirkung von Dapagliflozin je nach Ejektionsfraktion unterscheidet. In einer gepoolten Metaanalyse auf Patientenebene, die das gesamte Spektrum der Auswurffraktionen bei Patienten mit Herzinsuffizienz abdeckte, verringerte Dapagliflozin das Risiko eines Todes aus kardiovaskulären Gründen und von Krankenhauseinweisungen wegen Herzinsuffizienz unabhängig von der Auswurffraktion. Bei einer Metaanalyse aus DELIVER und EMPEROR-Preserved wurden Reduktionen des primären Endpunkts über die LVEF-Range inklusive LVEF ≥60% beobachtet. Dasselbe gilt für eine Metaanalyse von 5 grossen Placebo-kontrollierte Studien (DAPA_HF, DELIVER, EMPEROR-Preserved, EMPEROR-Reduced, SOLOIST-WHF.
SGLT2-Hemmer scheinen unabhängig von der Auswurffraktion nützlich zu sein. Gilt dies auch für andere Therapien? Für ICD bis 45%, für CRT bis 50%, für Beta-Blocker bis 40%, für ACE-Hemmer/ARB bis 40%, für ARNI bis 60%, für MRA bis 55%. Ja, die Ejektionsfraktion ist immer noch wichtig.
Fazit
Brauchen wir immer noch die Auswurffraktion bei Herzinsuffizienz?
Ja, um zu bestimmen, wer eine Device-Therapie erhalten soll.
Ja, um zu bestimmen, wer einen Beta-Blocker erhalten soll (keine Evidenz bei HFmrEF und HFpEFsofern keine anderen Indikationen)
Ja, um zu bestimmen, wer einen RAAS-Inhibitor erhalten soll (starke Evidenz bei HFrEF, einige Evidenz bei HFmrEF)
Ja, um zu bestimmen, wer Sacubitril/Vasartan erhalten soll
Nein, um zu bestimmen, wer SGLT2-Inhibitoren erhalten soll, was die Grundlage der Therapie bei Herzinsuffizienz sein sollte, unabhängig von der Versorgungssituation und der Auswurffraktion.
Quelle: Webinar Zurich Heart House 29.6.2023.
riesen@medinfo-verlag.ch